Una mirada a las vacunas contra COVID-19: la mejor estrategia para acabar con la pandemia
Carol Perelman
Carol Perelman es QFB por la UNAM, ganadora de las olimpiadas de químicas nacionales e iberoamericanas, directora y co-creadora del Jardín Weizmann de Ciencias, divulgadora de la ciencia y miembro de la SOMEDICyT, autora del cuento “Coronesio, Covidín y los Secretos de lo Invisible”, ganadora del tercer lugar del 10o Concurso de Periodismo de Ciencia de COMECYT y miembro de la Red Mexicana de Periodistas de Ciencias.
Luego de casi un año de pandemia nos hemos vuelto irremediablemente expertos en los pasos clínicos que deben seguir las vacunas, y también los medicamentos nuevos, para ser utilizados con el fin de promover la salud. Sabemos que las investigaciones comienzan en los laboratorios, en modelos animales, y de ser exitosos entonces se permiten los estudios en voluntarios humanos, para evaluar primero la seguridad y dosis adecuada, luego la reactogenicidad y finalmente la eficacia en grupos pequeños y finalmente en la población general. Cada una de estas fases de ensayos clínicos son meticulosamente analizadas por paneles expertos para garantizar que las instancias de salud cuenten con la información suficiente para determinar, bajo la óptica de seguridad y riesgo, si el producto a autorizar confiere un claro beneficio a para las personas. En enero de 2020 cuando China publicó la secuencia genética del recién descubierto nuevo coronavirus, del SARS-CoV-2, inmediatamente científicos de todo el mundo reorientaron sus esfuerzos para diseñar vacunas, y fármacos, para su combate. Ambas estrategias son fundamentales en el control de la epidemia; una para prevenir nuevos contagios y la otra para ayudar a sanar a los enfermos. Mientras tanto, los habitantes de la Tierra, todos susceptibles a este nuevo virus tuvimos que adoptar medidas no medicamentosas para evitar infectarnos, mitigar nuestro riesgo de desarrollar COVID-19 y evitar la saturación de los centros de salud: mantenernos sanos y así no contribuir al crecimiento de la curva epidemiológica.
Las vacunas son la mejor estrategia para eliminar al SARS-CoV-2
Los expertos nos han dejado claro, que por las características de velocidad de transmisión y su periodo de incubación y contagio, la pandemia solamente será frenada cuando aproximadamente el 75% de la población mundial sea inmune al virus y éste ya no encuentre a quien contagiar. La vía menos dolorosa y costosa en vidas humanas para mitigar la circulación ubicua del nuevo coronavirus es a través de la vacunación, de esta exitosa estrategia de salud pública que a través de la historia ha logrado controlar enfermedades como la polio y erradicado otras como la viruela. Para obtener estas deseadas vacunas, y en tiempo récord por la premura, hemos sido testigos de la coordinación sin precedentes de la comunidad científica, de la formación de consorcios internacionales que han volcado sus arcas para agilizar el proceso, de la producción masiva de dosis aún cuando están en etapas de experimentación para asegurar su disponibilidad en cuanto quedaran autorizadas, y la cooperación de los organismos regulatorios que con rigor revisan los protocolos y sus resultados, mientras evitan demoras burocráticas. Estos factores, aunados a que se tuvieron miles de voluntarios dispuestos a participar en los ensayos clínicos y a que las vacunas pudieron probar su efectividad en entornos con alta circulación viral, hicieron que las tres fases clínicas reglamentarias se recorran con escrutinio científico pero con agilidad. Es por ello que al día de hoy, en el mundo tenemos ya algunas vacunas autorizadas, otras a punto de ser evaluadas, muchas aún en estudios clínicos de fases finales incluso en la población mexicana. Todas ellas, sumamente importantes; somos siete mil millones de habitantes en el planeta, y requerimos distintas vacunas, seguras y eficaces, para poder cubrir la demanda completa; además de que al ser entre ellas diferentes, unas serán mejores para ciertos países, poblaciones, regiones, grupos etarios y personas según sus condiciones de salud. Razón por la cual es fundamental conocer las características particulares que las hace distintas una de las otras. Necesitamos el caleidoscopio de variedad de vacunas, asignadas de la forma más eficiente, para que cada persona obtenga de ellas el mejor beneficio.
¿En que se parecen las diferentes vacunas?
Todas las vacunas pretenden lograr lo mismo, que el sistema inmunológico aprenda, en una especie de simulacro, a reconocer al nuevo coronavirus rápidamente para neutralizarlo en caso de eventualmente entrar en contacto con él y evitar desarrollar la enfermedad COVID-19. En otras palabras, las vacunas activan al sistema inmune, generando una respuesta humoral a través de los linfocitos B que produce anticuerpos específicos y una celular mediada por los linfocitos T que garantizan una protección robusta y de memoria. Para ello, a pesar de que todas busquen lo mismo, las vacunas usan distintas estrategias: aunque todos los caminos lleguen a Roma se pueden usar diferentes trayectos (Figura 1).
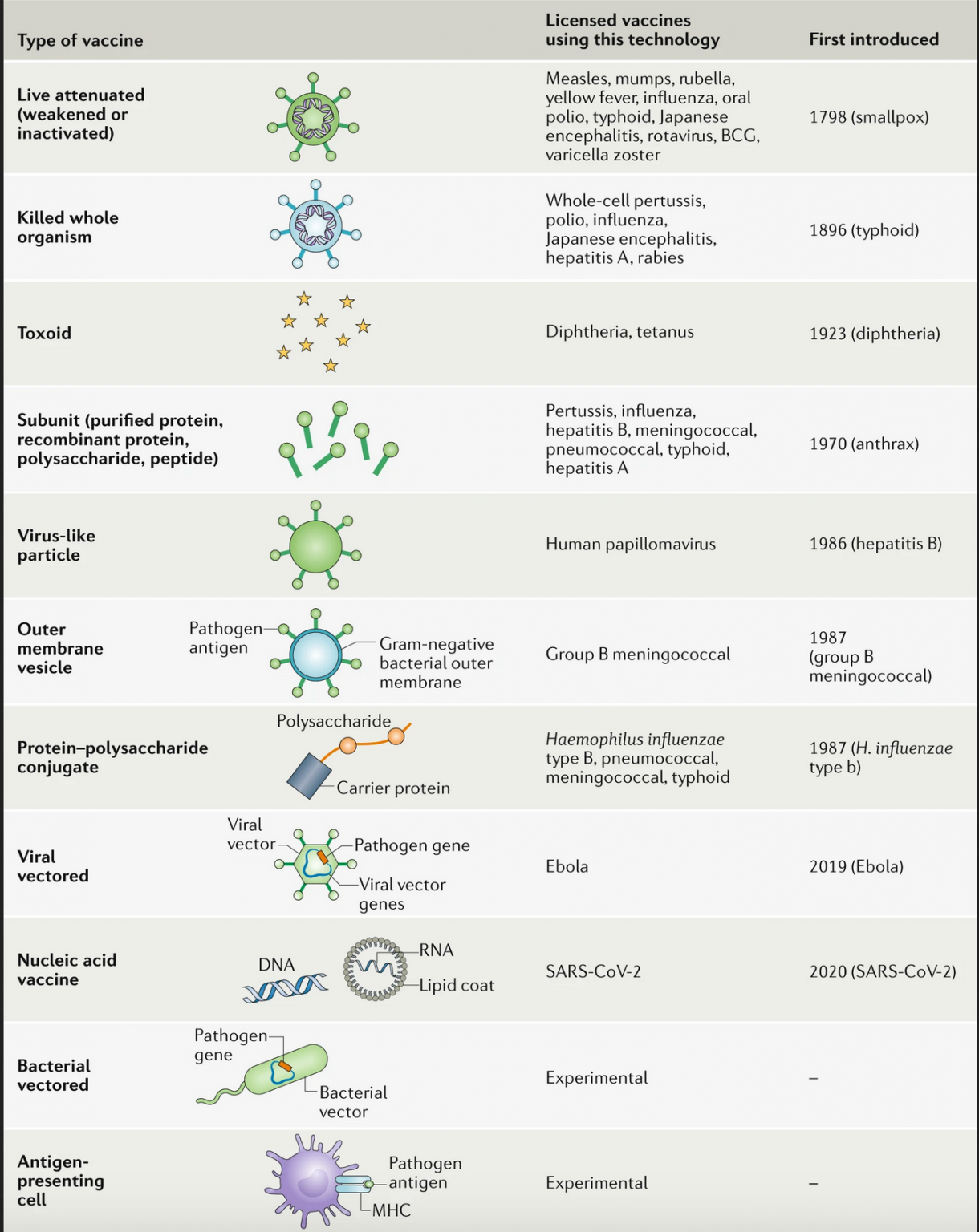
Figura 1: Guía esquemática de diferentes tipos de vacunas contra patógenos con su año de introducción. Tomada de: Nature Reviews Immunology, Deciembre 2020.
Ahora sí, exploremos el abanico de estrategias que están ya sea en desarrollo, en pruebas clínicas o autorizadas para uso contra COVID-19 agrupándolas en cuatro tipos: las de virus completo atenuado o inactivado, las de fragmentos proteicos del virus, las de material genético en vector viral, y las de ARNm. Cada candidata con ciertas ventajas, desventajas y características particulares. Unas se conservan en refrigeración y son de fácil manejo mientras otras requieren congelación, incluso ultra congelación a -70ºC. La mayoría son intramusculares, algunas se administran por vía oral. Varias requieren dos dosis, una inicial y luego un refuerzo para incrementar la respuesta inmunológica, otras con una sola dosis hacen el trabajo. Algunas son muy caras, pero otras, las más accesibles, podrán cubrir la demanda en países con menor riqueza. También la elaboración de unas es sencilla y puede hacerse masivamente, otras requieren un proceso más complejo y la infraestructura para su producción es más limitada.
La estrategia más antigua para una vacuna
Comenzando con la técnica menos novedosa, está la que utiliza virus atenuado o inactivado con sustancias químicas, como el método que Jonas Salk usó a mediados del siglo pasado para desarrollar la vacuna contra la polio, y misma estrategia de las vacunas usadas actualmente contra la rabia y la Hepatitis A. Algunos ejemplos de las vacunas contra COVID-19 con virus inactivado o atenuado son la vacuna china Sinovac llamada CoronaVac que requiere solamente refrigeración, pero que ha presentado resultados diversos de efectividad en distintos países, quizás porque se probó en grupos de pocos voluntarios (entre 1,300 y 9,200). Brasil (con 50.4% de efectividad) acaba de reportar resultados no muy alentadores quizás por haber aplicado las dos dosis con solamente un lapso de dos semanas entre sí. En Indonesia (65.3% de efectividad) el presidente recibió hace unos días su primera dosis en televisión y la autorizó por ser permitida bajo la reglamentación musulmana, por ser halal; y en Turquía (91.25% de efectividad) se decidió aplicar a la población por haber mostrado buena efectividad en su población. Por su parte, otra candidata china, Sinopharm, que inactiva al virus con una sustancia llamada beta-propiolactona y que le agrega un adyuvante para incrementar su efectividad, aún no publica los resultados de fase 3, pero ha adelantado buenos resultados, y por ello, los Emiratos Árabes Unidos, Bahréin y Jordania la han autorizado para aplicación en la población y más de un millón de personas en China ya la han recibido.
Mostrarle las proteínas del patógeno al sistema inmune
Si bien la única forma de realmente observar al coronavirus es con un microscopio electrónico como lo hizo en 1966 June Almeida, la descubridora de este tipo de virus, ahora todos los terrícolas hemos visto imágenes de dicho patógeno y reconocemos su emblemática corona hecha de proteínas en forma de espigas, de los picos que la protruyen y le dan origen al nombre de coronavirus. Así, otra de las estrategias para hacer las vacunas contra COVID-19 es utilizar una sección, o la estructura completa de estas proteínas de las espigas que median la entrada del SARS-CoV-2 a nuestras células para infectarlas. Estas vacunas copian las proteínas ya sea sueltas o empacadas en nanopartículas. Entre las vacunas que utilizan esta estrategia están la actualmente usada contra el virus de papiloma humano y la de influenza. Por su parte, contra COVID-19 está la diseñada en Estados Unidos por Novavax que ha mostrado una alta producción de anticuerpos en los resultados preliminares de ensayos clínicos y acaba de comenzar fase 3 en México. Ésta vacuna utiliza un baculovirus, para que células de insecto (polilla) produzcan solamente proteínas de la espiga del coronavirus que son recogidas y ensambladas en pequeñas nanopartículas. Para incrementar la respuesta inmune de esta vacuna intramuscular estable en refrigeración, Novavax usa como adyuvante un compuesto extraído de un árbol de la especie Quillaja saponaria.
Vectores virales: una estrategia muy estudiada e utilizada
Una de las estrategias más usadas por las vacunas candidatas contra COVID-19 es la de vector viral que contienen una fracción de material genético que codifica para la espiga del coronavirus dentro de una envoltura viral que sirve de transporte. Entre ellas están tres vacunas que México ha adquirido a través de contratos anunciados por la Secretaría de Salud y Relaciones Exteriores, así como la de Johnson&Johnson que se espera reporte buenos resultados esta próximamente ya que está dentro del paquete que México comprometió a través de la alianza internacional de COVAX. De las adquiridas de forma directa por México primero hablemos de la SputnikV desarrollada por el Instituto Gamaleya de Investigación de Rusia, que con dos dosis y aplicación con tres semanas de intervalo promueve una respuesta utilizando dos tipos de adenovirus como vectores; Ad5 y Ad26. Esta estrategia, según el propio Instituto garantiza alta efectividad debido a que sí estimula respuesta inmunológica a pesar de que las personas puedan tener una inmunidad previa a los adenovirus utilizados como vector. Sin embargo, a pesar de que México está participando en fase 3 de esta vacuna, y a que se está aplicando ampliamente en la población rusa y argentina, aún queda por tener mayor claridad en los resultados que han reportado. En segundo lugar, y también con la estrategia de vector viral, está en fase 3 en México la vacuna de CanSino Biologics cuya clara ventaja es que solamente requiere una dosis, pero que en estudios de fase 2 reportados en julio, presentó baja inmunogenicidad en personas mayores de 55 años; hecho que habrá que verificar en los estudios de eficacia en cuanto acabe la fase 3. Por último, con un vector ChAdOX1 de adenovirus de chimpancé (Figura 2), para ambas dosis, está la vacuna de AstraZeneca y la Universidad de Oxford, con autorización para uso de emergencia en México pero que está aún en producción. Esta vacuna ha presentado resultados de eficacia no muy claros por haber arrojado evidencia de diferente eficacia al administrar por error dosis menores y con mayor lapso entre ellas. Debido a la urgencia y que en estudios preliminares parece sí proteger al menos en un 90% Gran Bretaña, Argentina e India han comenzado su aplicación. Un detalle importante es que AstraZeneca-Oxford acaba de comenzar un protocolo de investigación junto con los desarrolladores de la vacuna rusa SputnikV, para evaluar el efecto combinado de sus vacunas. La gran ventaja de estas vacunas de vector viral es su gran estabilidad en refrigeración, su bajo costo, y su amplia capacidad de producción.
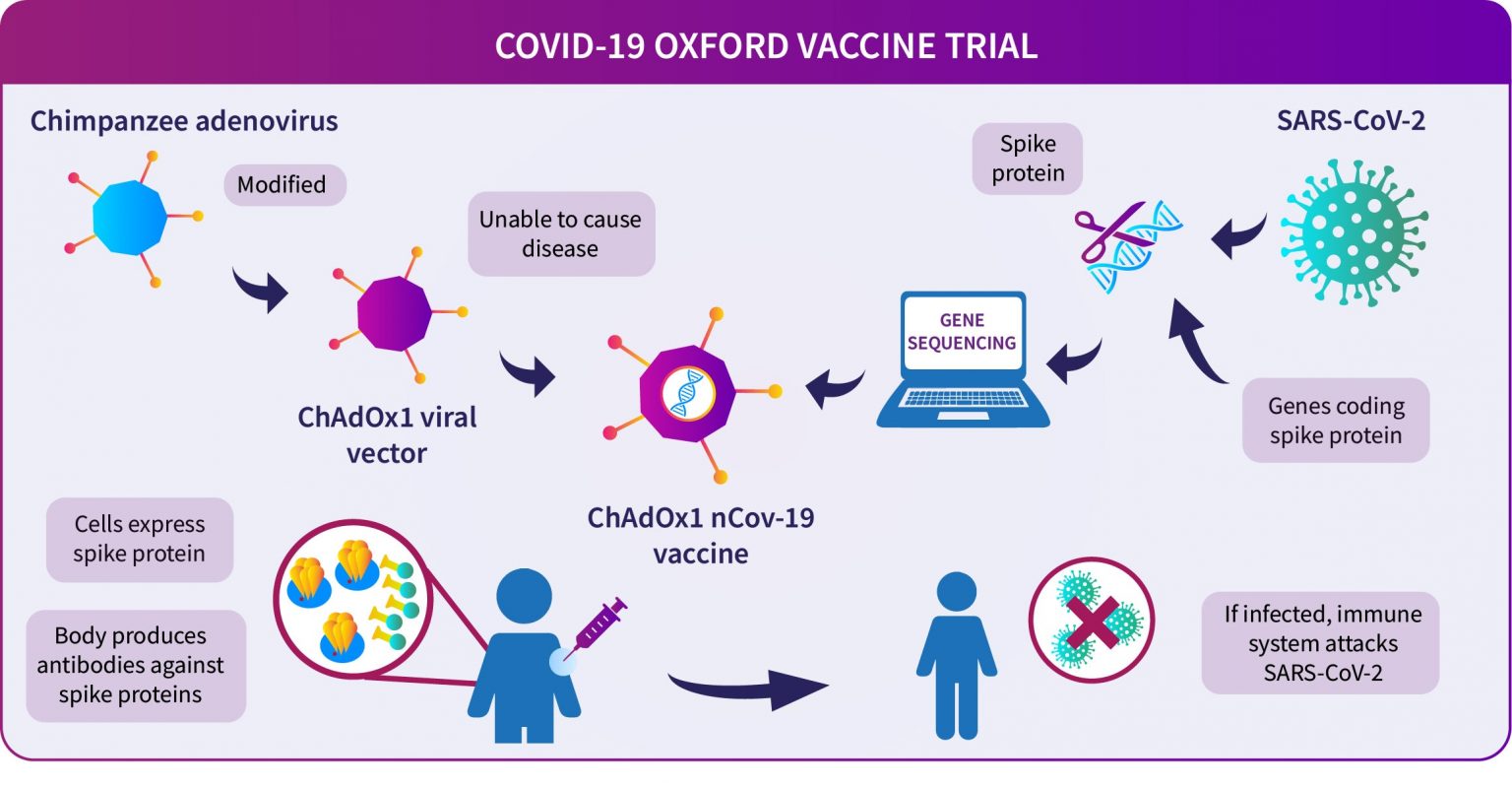
Figura 2: Guía esquemática de mecanismo de acción de vacuna de vector viral ChAdOx1. Tomada de: Universidad de Oxford, Julio 2020.
La gran esperanza: Vacunas de ARNm
Finalmente, la estrategia más novedosa y por primera vez usada para vacunas, pero con décadas de investigación y aplicación en otros ámbitos de la medicina, es la utilización de ARNm; una pequeña molécula lábil que codifica para las proteínas de la espiga del coronavirus y activen así al sistema inmune del cuerpo. Entre éstas están la desarrollada por Pfizer y BioNTech autorizada para uso de emergencia en varios países, incluidos en México, donde ha sido aplicada desde el 24 de diciembre de 2020 a más de 329,000 personas según el último reporte de la Secretaría de Salud. Con esta misma tecnología, está la estadounidense ya autorizada para uso de emergencia por el FDA de Moderna (Figura 3). Ambas vacunas son similares en que son altamente efectivas, mostrando 95% de eficacia para prevenir COVID-19 y COVID-19 severo o grave, y se parecen en que son intramusculares y requieren dos dosis espaciadas entre 3 y 4 semanas respectivamente para lograr dicha efectividad. Quizás su mayor desventaja es que Pfizer-BioNTech requiere transportarse a -70ºC y que son las vacunas más costosas de adquirir. Con esta misma estrategia de ARNm está la alemana Curevac que junto con la farmacéutica Bayer promete excelentes resultados a pesar de estar apenas en fase 3, teniendo uno de sus protocolos en México.
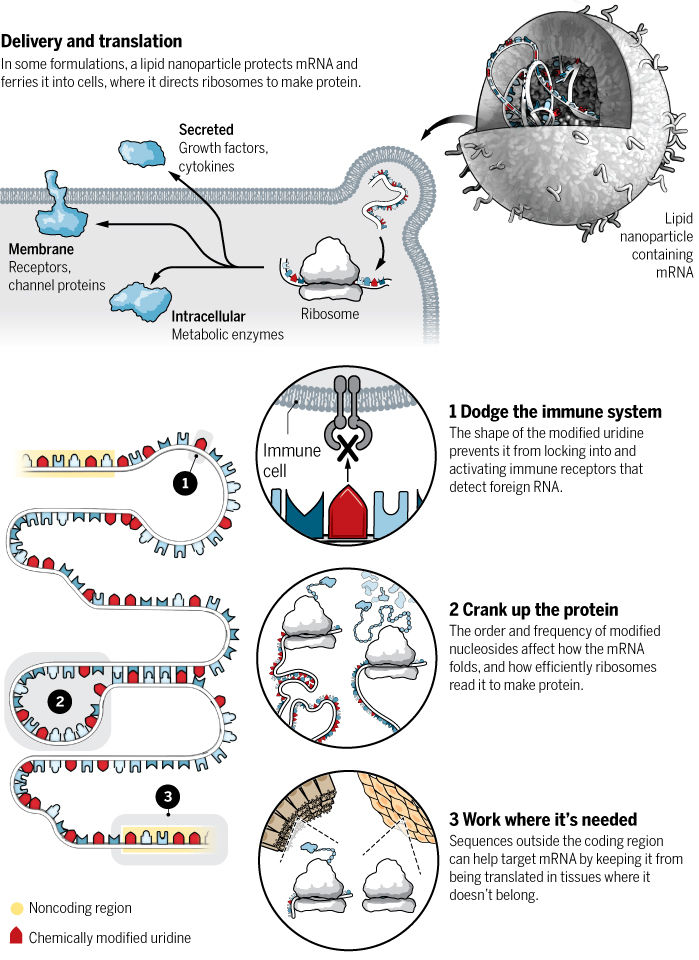
Figura 3: Guía esquemática de mecanismo de acción de vacuna de ARNm de Moderna. Tomada de: Science Magazine, Marzo 2020.
Otros factores a considerar
Así, queda claro que los seres humanos tendremos varias alternativas de vacunas seguras y eficaces contra COVID-19, sin embargo, el éxito de ellas consiste en su aplicación, en el éxito del esfuerzo por la vacunación. No es suficiente contar con excelentes productos si no se logra que las personas acudan a los lugares designados, descubran su brazo cuando sea su turno y en su caso regresen por el refuerzo. Importante aclarar que, en algunos casos, luego de la aplicación de la vacuna se presentan efectos esperados como dolor en el sitio de inoculación, dolor de cabeza y algo de calentura; evidencias de que la vacuna esta activando al sistema inmunológico, que está haciendo lo que debe hacer. Si bien estos síntomas son molestos, son mucho mejor alternativa que tener la enfermedad que buscan prevenir. También posiblemente las vacunas provoquen ciertos efectos adversos, casos raros y desafortunados de uno entre millones que veremos cuando el mundo logre vacunar a muchas más personas y que no se hicieron evidentes en los ensayos clínicos que incluyen a decenas de miles de voluntarios. Al día de hoy tenemos tan solo 63 millones de individuos ya vacunadas en el mundo de una enfermedad que en promedio mata a 1 o 2 de cada 100 personas con COVID-19 y deja secuelas, algunas permanentes, en más del 80% de los hospitalizados. Mostrando que las vacunas autorizadas sí son seguras; mucho más que desarrollar COVID-19. Y finalmente, tendremos que se críticos y objetivos para no adjudicarle efectos falsos a las vacunas; ya que con más personas vacunadas observaremos eventos que son parte de la cotidianidad: accidentes, infartos, que no necesariamente son provocados por haberse aplicado la vacuna unos días antes. Debemos diferenciar entre una casualidad y una causalidad.
La importancia de una buena estrategia de vacunación
Y ahora, frente a las nuevas variantes del SARS-CoV-2 y la saturación de los sistemas de salud, la urgencia por proteger a la población con las vacunas es mayor. Es logísticamente imposible inocular la vacuna a todas las personas al mismo tiempo, es por ello que el Plan Nacional de Vacunación considera un orden establecido dando prioridad a los grupos con mayor riesgo, los trabajadores de la salud y en segunda etapa a las personas más vulnerables por ser mayores de 60 años. Sin embargo, es fundamental agilizar la distribución y asignación de las vacunas ya autorizadas para proteger a más personas antes y controlar la circulación del virus. Evitando con ello más casos positivos, más personas convalecientes, más pacientes que requieren hospitalización, más defunciones. Mientras tanto, hayas recibido la vacuna o estés esperando tu turno para vacunarte, los ciudadanos debemos seguir extremando las precauciones que ya sabemos son eficaces; las medidas de distanciamiento, de procurar la adecuada ventilación, lavado frecuente de manos y uso correcto del cubrebocas. Aún no se ha constatado si las vacunas previenen la transmisión, además de que su efecto no es inmediato y no sabemos cuánto dura la inmunidad que confieren. Sigamos con el cuidado hasta lograr la paulatina transformación de la sociedad de una susceptible al virus a una protegida, inmunizada.
Es fascinante e importante conocer los detalles de cada una de las vacunas contra COVID-19 sin embargo ante la emergencia sanitaria global, no creo que tengamos la opción de elegir cuál nos gustaría recibir. Lo que sí, es que cuando te la apliquen, hazlo con gratitud a la ciencia y a la cooperación sin precedentes que la hizo posible. Así, cualquier vacuna contra COVID-19 que haya presentado suficiente evidencia basada en ciencia, de seguridad y efectividad mayor al 50% que ha pedido la OMS para ser autorizada, debemos promoverla para controlar la circulación del virus en la sociedad y permitir que los niños y jóvenes retornen finalmente al colegio, podamos devolver el dinamismo y crecimiento a la economía, y las personas recuperemos la libertad de vernos, de reinventar nuestras vidas, por ahorita parcialmente pausadas.
Esta columna se prepara y edita semana con semana, en conjunto con investigadores morelenses convencidos del valor del conocimiento científico para el desarrollo social y económico de Morelos. Desde la Academia de Ciencias de Morelos externamos nuestra preocupación por el vacío que genera la extinción de la Secretaría de Innovación, Ciencia y Tecnología dentro del ecosistema de innovación estatal que se debilita sin la participación del Gobierno del Estado.
Referencias
- Pollard, A.J., Bijker, E.M. A guide to vaccinology: from basic principles to new developments. Nat Rev Immunol (2020). https://doi.org/10.1038/s41577-020-00479-7
- Vaccine Tracker, NYT: https://www.nytimes.com/interactive/2020/science/coronavirus-vaccine-tracker.html#jnj
- Plan Nacional de Vacunación México: https://coronavirus.gob.mx/wp-content/uploads/2021/01/PolVx_COVID_-11Ene2021.pdf
- Vaccine Tracker Bloomberg https://www.bloomberg.com/graphics/covid-vaccine-tracker-global-distribution/?sref=Ipek7Rhe










 Desarrollado por Linabat
Desarrollado por Linabat