Diabéticos, se acabaron los piquetes en el dedo: medidores continuos de glucosa
Horacio Martínez Valencia
Horacio Martínez Valencia estudió la licenciatura, maestría y doctorado en Física en la Facultad de Ciencias de la UNAM. Actualmente es Investigador Titular “C” del Instituto de Ciencias Físicas de la UNAM y miembro activo de la Academia de Ciencias de Morelos.
Esta publicación fue revisada por el comité editorial de la Academia de Ciencias de Morelos.
Día mundial sobre la diabetes
El pasado 14 de noviembre, la Organización Panamericana de la Salud y la Organización Mundial de la salud OPS/OMS [1] celebró el Día Mundial sobre la Diabetes con el propósito principal de promover recomendaciones a distintos niveles de la población sobre la diabetes como problema de salud y compartir qué se está haciendo y qué se necesita hacer a nivel colectivo e individual para mejorar su prevención, diagnóstico y manejo. Ese año el tema fue: Acceso a la atención a la diabetes: Si no ahora, ¿cuándo?
A pesar de la conmemoración en 2021 de los 100 años desde el descubrimiento de la insulina, el acceso al cuidado de la diabetes sigue siendo uno de los grandes retos en muchos países. Ese año el Día Mundial de la Diabetes fue una ocasión para resaltar la urgente necesidad de incrementar el acceso a su diagnóstico y tratamiento, para disminuir sus complicaciones y mejorar la calidad de vida de las personas que viven con diabetes.
Desde 1980 el número de personas con diabetes en el mundo casi se ha cuadruplicado. Muchos no le dan la importancia que debieran, pero lo cierto es que esta enfermedad causó 4 millones de muertes en 2017. En 2018, el 10.3 por ciento de la población (ocho millones 600 mil personas) tuvieron la enfermedad; 11.4 por ciento de las mujeres y 9.1 por ciento de los hombres. Asimismo, la diabetes fue la segunda causa de muerte a nivel nacional en 2019, causando [2] la muerte de 104 mil 354 personas.
Según el Instituto Nacional de Estadística y Geografía (INEGI), durante 2020, 92.4% (1,003,645) de las defunciones se debieron a enfermedades y problemas relacionados con la salud, presentando un aumento del 3.6% con respecto a 2019. Las tres principales causas de muerte a nivel nacional fueron por enfermedades del corazón (20.2%), por la COVID-19 (18.5%) y por diabetes mellitus (13.9%) de los cuales el 52.3% fueron hombres y el 47.7% mujeres.
La diabetes es un padecimiento en el cual el nivel de azúcar (glucosa) en la sangre es demasiado elevado. Esto se debe a que el cuerpo no produce o no utiliza adecuadamente la insulina, una hormona que ayuda a que las células transformen la glucosa que proviene de los alimentos en energía y otras moléculas. Sin la suficiente insulina, la glucosa se mantiene en la sangre en altas concentraciones y con el tiempo, su exceso puede tener complicaciones graves.
Todos los tipos de diabetes pueden provocar complicaciones en diversas partes del organismo e incrementar el riesgo de muerte prematura, además, de aumentar factores de riesgo conexos como el sobrepeso o la obesidad.
Gran parte de los casos y sus complicaciones podrían prevenirse manteniendo una dieta saludable, una actividad física regular, un peso corporal normal y evitando el consumo de tabaco.
La importancia de la atención médica contra la diabetes
Así, el Día Mundial de la Diabetes 2021, dedicado al acceso a la atención de este padecimiento, fue una oportunidad para que los millones de personas con diabetes en todo el mundo pudieran acceder al conocimiento que necesitan. Los diabéticos requieren supervisión y apoyo continuos para controlar su afección y evitar complicaciones. Los avances en los medidores de glucosa y la disponibilidad de insulina podrían representar un cambio significativo para los más de 460 millones de personas que viven con diabetes y los millones más que están en riesgo.
Como ya se mencionó, ese día mundial de la diabetes representó la mayor campaña de sensibilización sobre diabetes del mundo, alcanzando una audiencia global de más de mil millones de personas en 165 países. La campaña se centró en llamar la atención hacia problemas de máxima importancia para el mundo de la diabetes y mantener la afección desde un punto de vista público y político y contribuyó al objetivó número 3 de Salud y Bienestar de la Agenda 2030 para el Desarrollo Sostenible, que reclama que se garantice una vida sana para todos en todas las edades.
Medidores continuos de glucosa (MCG), ¿qué son?
El automonitoreo es uno de los métodos de diagnóstico más importante para el tratamiento de la diabetes, pues sus resultados permiten determinar si se está llevando un adecuado control, realizar ajustes e identificar elementos que afectan o ayudan al control de la glucosa (azúcar en sangre). Tradicionalmente, el monitoreo es a través de la una gota de sangre que se obtiene mediante un piquete en el dedo, procedimiento que se repite desde 1 hasta 10 veces por día, de acuerdo con las indicaciones médicas, lo cual a veces es molesto y doloroso.
En la última década se han desarrollado tecnologías de monitoreo continuo de glucosa, las cuales se han convertido en una herramienta novedosa para obtener resultados y apoyar el manejo adecuado de la diabetes [3] sin necesidad de los molestos piquetes de dedo.
El MCG se compone de dos partes, un sensor-transductor-transmisor y un receptor (figura 1). El sensor-transductor-transmisor es bastante pequeño y está formado por una almohadilla adhesiva y un pequeño filamento flexible que se inserta debajo de la piel, y mediante una reacción enzimática (glucosa + oxigeno →ácido glucónico + peróxido de hidrogeno) un transductor va convirtiendo la reacción enzimática en una señal electrónica que puede ser medida. Esta señal es proporcional al valor de glucosa, la cual se puede determinar cada 5 minutos aproximadamente. El sensor-transductor-transmisor tiene un promedio de vida de 6-14 días, según el modelo.
El transductor-transmisor se encuentra encima del sensor y se encarga de recibir las señales y enviarlas de manera inalámbrica a un receptor (monitor) o a un teléfono inteligente. El receptor muestra en cada reporte el nivel de glucosa en tiempo real, su perfil histórico de las últimas ocho horas y su tendencia. También cuenta con una memoria de hasta 90 días de datos, facilitando la toma de decisiones inmediatas y la recopilación de información.


Figura 1. Almohadilla con el sensor y Monitor. https://fmdiabetes.org/monitoreo-continuo-glucosa/
A diferencia de los medidores tradicionales que miden los niveles de glucosa en sangre, el MCG mide el nivel en el líquido intersticial, es decir, entre las células (ver figura 2).

Figura 2. Forma de medición continua de glucosa. Tomada de https://diabetesmadrid.org/medidores-continuos-glucosa/
Los niveles de glucosa en sangre y en el líquido intersticial no coinciden necesariamente. Generalmente, sólo coinciden cuando el nivel de glucosa en sangre se conserva constante durante mucho tiempo, permitiendo equilibrarse con el líquido intersticial. Sin embargo, cuando hay rápidas fluctuaciones en la glucosa sanguínea las diferencias entre sangre y tejido se acentúan. Eso no indica que un medidor de glucosa intersticial sea inexacto respecto al medidor de glucosa capilar, sino que cada uno mide una cosa distinta.
Algunos MCG tienen aplicaciones para usuarios de iPhone y Android a través de un sistema de conexión por proximidad (Near Field Communication o NFC), que permite la conectividad inalámbrica segura entre dos dispositivos. Las correspondientes etiquetas, tarjetas y lectores se comunican mediante ondas de radio con una frecuencia de 13,56 MHz, las que permiten una conectividad inalámbrica segura entre dispositivos mientras intercambian datos.
En estas aplicaciones se pueden observar los resultados e incluso ingresar datos sobre alimentos, insulina, ejercicio y otras cosas que tengan impacto en los niveles de glucosa. La información que se genera sirve para que el usuario y los profesionales de la salud que llevan su control comprendan mejor las variaciones o patrones en los niveles de glucosa [5], y tomen decisiones en conjunto sobre los ajustes oportunos en tu tratamiento.
Diversos estudios han demostrado también que usar el sensor regularmente facilita el control del tratamiento mejorando significativamente y manteniendo los niveles adecuados de hemoglobina glucosilada (HbA1c) (promedio de los niveles de glucosa en sangre de los últimos 3 meses), al mantenerlos un mayor tiempo dentro del rango, tanto en personas con Diabetes tipo 1(DT1) como Diabetes tipo 2 (DT2) [3, 5], garantizando un mejor control para prevenir complicaciones y mejorar la calidad de vida de las personas que viven con esta enfermedad.
¿Cómo se coloca?
El filamento del sensor necesita ser insertado bajo la piel. Esto se hace mediante un aplicador automático que posteriormente se retira y desecha. El procedimiento no es doloroso.
Una vez colocado el sensor se debe asegurar que la almohadilla adhesiva (figura 2) este correctamente fijada o incluso se puede colocar una tela adhesiva sobre el dispositivo para evitar que se desprenda.
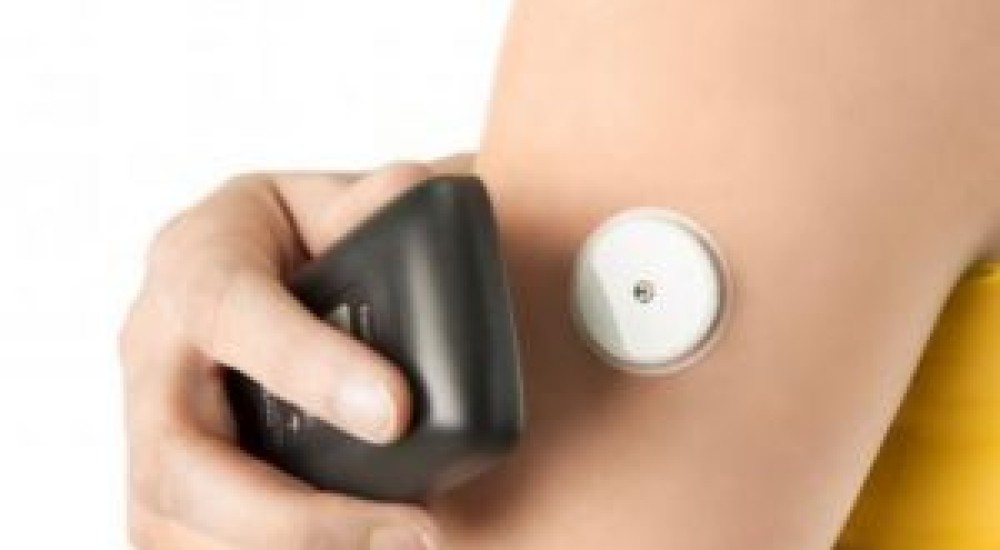
El lugar donde se coloca el sensor depende de las indicaciones del fabricante, pero el lugar más cómodo es en la parte superior/posterior del brazo (figura 3). No hay necesidad de preocuparse por la ropa que se use si se está usando el sensor, pues algunos MCG [ 4] pueden enviar lecturas de los niveles de glucosa al lector a través de la ropa haciendo que las pruebas sean más cómodas y discretas.

Figura 3. Lugar donde se coloca el sensor. https://fmdiabetes.org/monitoreo-continuo-glucosa/
Ventajas:
-
Proporciona información global sobre el perfil de glucosa.
-
Permite un ajuste inmediato de la terapia no solo basado en el valor de glucosa sino también en la tendencia.
-
Permite conocer los valores de glucosa durante el sueño.
-
Permite identificar hipoglucemias asintomáticas no detectadas.
-
Las alarmas permiten detectar y prevenir situaciones de hipo/hiperglucemia grave.
-
Permite identificar excursiones glucémicas en distintos momentos del día.
-
Puede reducir el número de mediciones de glucosa capilar.
-
Permite guiar la titulación de distintos fármacos para la diabetes.
-
Facilita la adaptación de la tasa basal de las bombas de insulina al perfil de glucosa del paciente.
-
Permite cuantificar la variabilidad glucémica.
-
Permite estimar el valor de HbA1c.
-
Proporciona seguridad al paciente, mejorando su calidad de vida.
-
Permite conocer el efecto sobre la glucosa de las actividades cotidianas.
¿Quiénes pueden usarlo?
Los MCG tienen autorización para ser usados en niños(as) a partir de 2-4 años, dependiendo del modelo y fabricante. Es decir, pueden usarlo niños, adolescentes, adultos, mujeres embarazadas y adultos mayores; no importa si tienen DT1 o DT2 [5,6], necesitan un monitoreo constante de sus niveles de glucosa.
Finalmente, el precio de los MCG es de aproximadamente $2,300.00 en adelante, dependiendo del modelo, marca y funciones de los medidores. Algunos de ellos cuentan con alarmas programables para avisar de tendencias ascendentes, descendentes y también de hipoglucemias e hiperglucemias.
A otros MCG se les conoce como “sistemas integrados”, ya que su sensor está conectado a una bomba de insulina, las lecturas pueden verse en tiempo real en la pantalla de la bomba de insulina y además, tienen la capacidad de detener la infusión de insulina si detectan una hipoglucemia inminente.
Como verán, la tecnología ha avanzado a grandes pasos para mejorar los métodos de diagnóstico para el tratamiento de la diabetes y para obtener un mejor control de la medición de la glucosa sin llevar a cabo un procedimiento invasivo como lo es un piquete en el dedo.
Referencias
1.- Organización Panamericana de la Salud (OPS) y la Organización Mundial de la salud (OMS).
2.- Medline plus, Diabetes. http://www.nlm.nih.gov/medlineplus/spanish/diabetes.html
3.- H. Mariani, B. Layden, & G. Aleppo, Continuous Glucose Monitoring: A Perspective on Its Past, Present, and Future Applications for Diabetes Management. Clinical Diabetes Journals 35(1) 60-65 (2017).
4.- Sistema Freestyle libre, www.freestylelibre.com.mx
5.- T. Battelino, T. Danne, R. Bergenstal, S. Amiel, R. Beck, T. Bieste, et al., Clinical Targets for Continuous Glucose Monitoring Data Interpretation: Recommendations From the International Consensus on Time in Range, Diabetes Care, 42, 1593-1603 (2019).
6.- G. García Candas, Ma. G. Domínguez Menéndez, Y. García Álvarez, (2019). Monitorización continua de glucosa y calidad de vida en pacientes con diabetes mellitus tipo 1. Conocimiento Enfermero 2(6), 33-48 (2019).
Esta columna se prepara y edita semana con semana, en conjunto con investigadores morelenses convencidos del valor del conocimiento científico para el desarrollo social y económico de Morelos. Desde la Academia de Ciencias de Morelos externamos nuestra preocupación por el vacío que genera la extinción de la Secretaría de Innovación, Ciencia y Tecnología dentro del ecosistema de innovación estatal que se debilita sin la participación del Gobierno del Estado.










 Desarrollado por Linabat
Desarrollado por Linabat