La tercera edad: la más afectada por Covid-19
Alberto Lifshitz y Juan Tonda
El Dr. Alberto Lifshitz es médico cirujano por la Universidad Nacional Autónoma de México, con especialidad en Medicina Interna. Además, es egresado del Centro de Formación de Profesores del Instituto Mexicano del Seguro Social. El Físico Juan Tonda Mazón es un reconocido divulgador de la ciencia que forma parte de la Unidad de Comunicación de la Ciencia del Instituto de Energías Renovables, UNAM
“La única manera de evitar el envejecimiento es morir joven”
Nuestro organismo posee gran cantidad de células y moléculas que nos defienden contra el ataque de patógenos como virus, bacterias y hongos, que frecuentemente tratan de invadir nuestro cuerpo. Entre los muchos microbios que nos pueden contagiar, los virus son los más difíciles de atacar. Hay dos grandes tipos de virus los que están hechos de ARN (ácido ribonucleico) y los que están hechos de ADN (ácido desoxirribonucleico). Cuando un virus entra a una célula, como está hecho de material genético, se reproduce rápidamente y saca cientos de copias de ARN o ADN engañando a las células. Si el virus no entra a las células no se puede reproducir y ya no nos causa ningún daño. El virus del SARS-CoV-2 que provoca la enfermedad COVID-19 está hecho de ARN (Figura 1). Los virus están en la frontera entre lo vivo y lo inerte pues no se pueden reproducir por sí mismos, sólo cuando invaden una célula y se apropian de su sistema reproductivo y lo hacen trabajar para producir más virus.
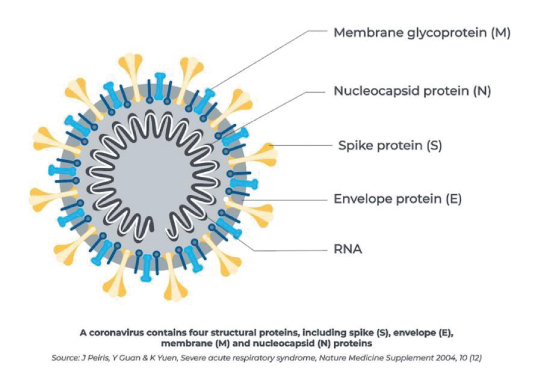
Figura 1. Diagrama del coronavirus. Tomado de: J. Peiris, Y Guan & K Yuen, Severe acute respiratory syndrome, Nature Medicine Supplemente 2004, 10 (12).
El sistema inmunológico
Existe una gran estructura que funciona para defendernos de ataques externos que producen infecciones y enfermedades en nuestras células, tejidos y órganos, se llama sistema inmunológico o inmunitario. La sangre posee glóbulos blancos o leucocitos que se encargan, en parte, de defender a nuestro organismo contra todo tipo de microbios. Como la sangre circula por todo el cuerpo, estas células del sistema inmune están en todos lados, aunque se concentran en los ganglios linfáticos que están en el cuello (y otras partes del cuerpo) y en un órgano que se denomina el bazo —que se encuentra en la parte alta del abdomen, muy cerca del corazón—. Entre las principales células que combaten las infecciones están: los neutrófilos, los macrófagos, los linfocitos B, los linfocitos T y las células dendríticas (Figura 2). Cabe señalar que todas estas células se producen en la médula de nuestros huesos (médula ósea), a excepción de los linfocitos T que se producen en un órgamo llamado timo.
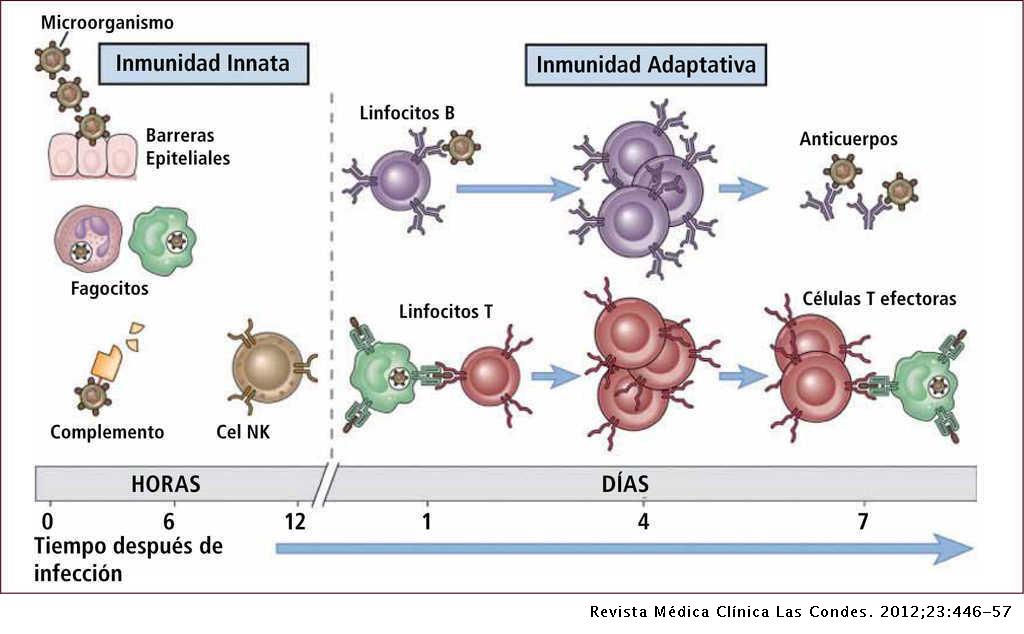
Figura 2. Inmunidad innata y adaptativa. Los mecanismos de la inmunidad innata proporcionan la defensa inicial contra las infecciones. Las respuestas inmunitarias adaptativas aparecen después y consisten en la activación de los linfocitos. Figura y pie tomados de: Abbul K. Abas, Andrew H. Lichtman y Shiv Pillae, Inmunología celular y molecular, Elsevier, 2012.
Los neutrófilos reparan las células, por ejemplo, cuando nos cortamos o nos herimos, y engullen a los microbios; los macrófagos se comen a las células muertas y algunos microbios; los linfocitos B producen unas moléculas o sustancias especiales y muy útiles llamadas anticuerpos que también combaten a los invasores. Dentro de este último tipo celular, los llamados linfocitos B de memoria, son los que reconocen a un patógeno por segunda vez (Figura 3). Por otro lado, hay dos tipos de linfocitos T: los linfocitos T colaboradores —que ayudan a los linfocitos B a producir anticuerpos y aumentan la capacidad de los macrófagos— y los linfocitos T citotóxicos, que eliminan a las células infectadas por un microbio. Las células dendríticas le comunican o informan a los linfocitos T colaboradores el tipo de microbio patógeno que ha entrado a nuestro organismo.
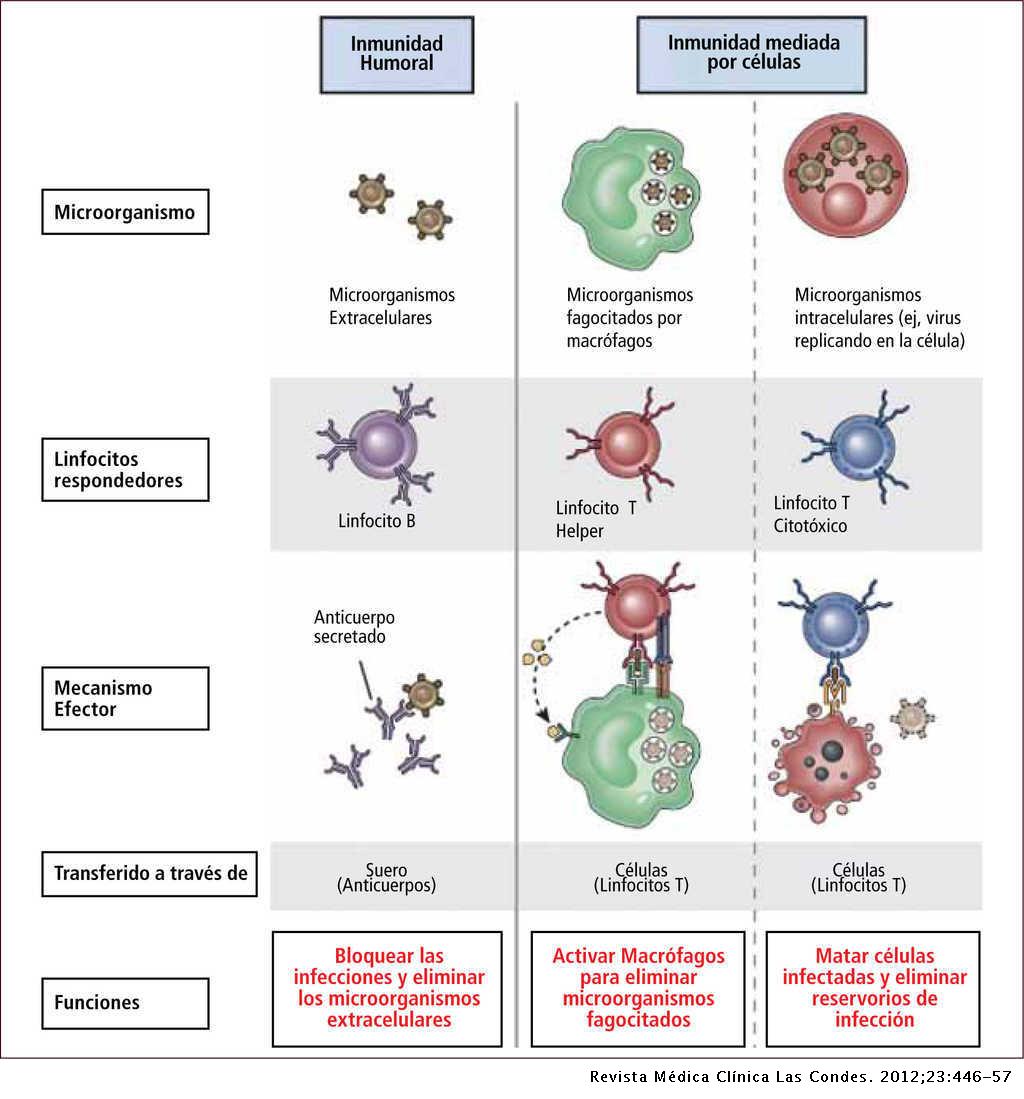
Figura 3. Tipos de inmunidad adaptativa. Tomado de: Abbul K. Abas, Andrew H. Lichtman y Shiv Pillae, Inmunología celular y molecular, Elsevier, 2012.
¿Cómo trabajan las células del sistema inmune?
Las tres formas en que las células del sistema inmunológico pueden acabar con la infección son: 1) Comiéndose enteros a los microbios. 2) Matando a las células infectadas. 3) Recubriendo a las células infectadas con anticuerpos.[1] Los linfocitos B y T poseen unas herramientas que cubren su superficie que se llaman receptores antigénicos. La superficie de los linfocitos B tiene la forma de resortera con orificios en los extremos y la de los linfocitos T es como un bastón también con orificios en los extremos. Para darse una idea de la enorme variedad de glóbulos blancos que posee nuestro organismo para luchar contra cualquier microbio —en particular contra el nuevo coronavirus—, existen 10,000 millones de receptores antigénicos diferentes, que son la herramienta defensora exterior de los linfocitos B y T. Como ya se mencionó, las células que producen los anticuerpos son los linfocitos B. Dichos anticuerpos tienen la misma forma que los receptores antigénicos, pero como si estos se hubieran separado de la superficie de la célula. Por ello, la forma muy particular de enchufe que poseen es la que le permite juntarse o adherirse a los microbios para neutralizarlos, dado que entonces ya no pueden penetrar a otras células para reproducirse o replicarse e infectarlas. Una vez que se empiezan a producir anticuerpos, al cabo de una semana ya se tienen los suficientes para atacar a los microbios. A diferencia de los anticuerpos, los receptores de antígeno de los linfocitos T no pueden adherirse a los agentes patógenos sin la ayuda de las células dendríticas.
La memoria inmunológica
Una característica muy importante del sistema inmunológico de nuestro organismo —así como de todo organismo vertebrado— es que tiene memoría, es decir, que se acuerda si ya tuvimos una enfermedad e impide muchas veces que nos enfermemos en más de una ocasión de lo mismo. Los anticuerpos se encuentran asociados a dos tipos de proteína: la inmunoglobulina M (IgM) que aparece durante la infección, pero desaparece pronto, y la inmunoglobulina G (IgG) que se va fabricando mientras todavía nos defienden los anticuerpos IgG, pero estos duran a veces de por vida. Todavía no sabemos si la protección inmunitaria ante el SARS-CoV-2 es permanente o transitoria, tanto la que se origina por haber padecido la infección como la que es capaz de provocar las vacunas que se están desarrollando (citar tus dos artículos sobre vacunas).
¿Como se comunican las células del sistema inmune?
Todos los glóbulos blancos para comunicarse sobre lo que le ocurre en nuestro organismo, emplean unas moléculas que se llaman citocinas —proteínas que sirven como señales para que nuestro cuerpo luche contra una infección— (Figura 3). Cuando la infección es muy grave —sobre todo en pacientes de más de 60 años—, una teoría sugiere que se producen grandes cantidades de citosinas en todo el organismo, fenómeno que se conoce como tormenta de citocinas, que provoca lo que se llama una hiperinflamación de diferentes órganos de nuestro cuerpo, lo cual puede causar la muerte y es la segunda causa de muerte de los pacientes con COVID-19. La primera es la insuficiencia respiratoria. Sin embargo, otra teoría sugiere que la acumulación de bradiquinina y el desajuste de la vía de la renina-angiotensina, explican mejor los síntomas y complicaciones de la enfermedad.
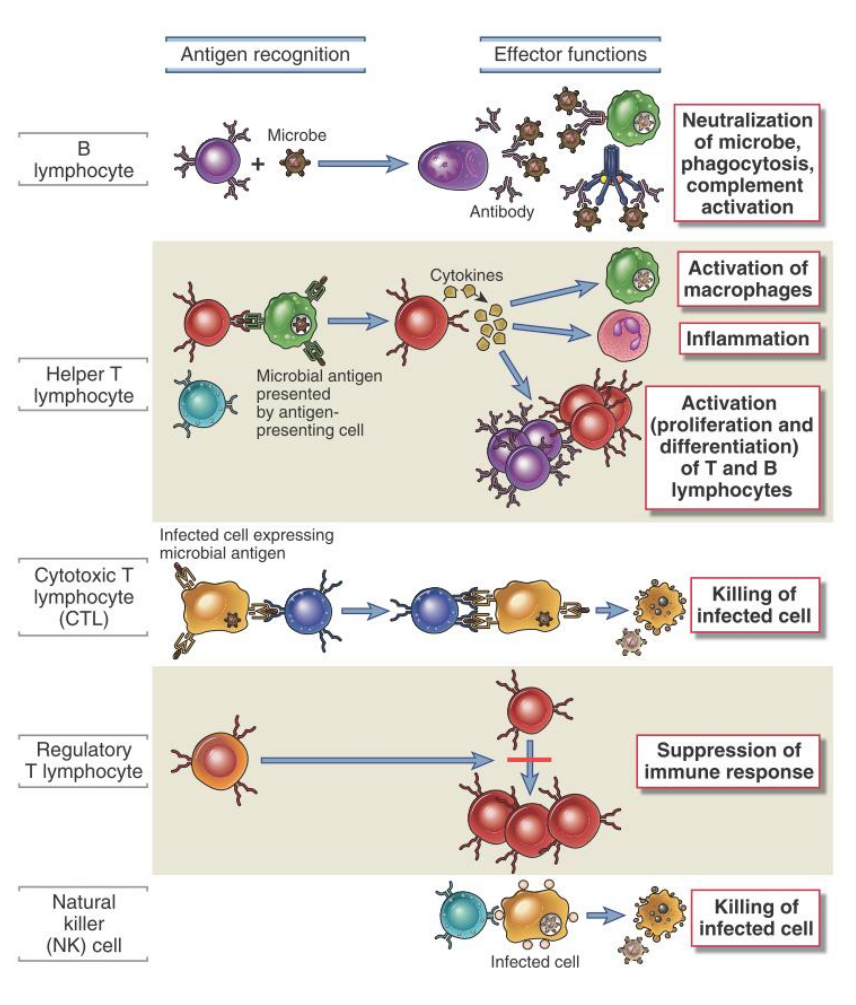
Figura 4. Diferentes tipos de linfocitos. Tomado de: Abbul K. Abas, Andrew H. Lichtman y Shiv Pillae, Inmunología celular y molecular, Elsevier, 2012.
¿Qué le ocurre al sistema inmunológico en la vejez?
Durante la llamada tercera edad —vejez o de los adultos mayores— el sistema inmunológico puede no funcionar igual que en nuestra etapa adulta. El doctor Sean Leng, geríatra y profesor de la Universidad John Hopkins, señala que el sistema inmunulógico de los adultos mayores “es menos robusto que el de los jóvenes. Está bien a los 60 y 70 años, pero empieza a disminuir entre los 75 y 80 años.” Dicha característica es compleja de entender, dado que se debería conocer a fondo de inmunología para entender los siguientes los factores que se presentan a esa edad: 1) Se presenta un estrechamiento del espectro funcional del sistema inmunitario. 2) Hay una declinación de la respuesta inmunitaria mediada por los linfocitos T, más que la de los linfocitos B. 3) Se presenta una declinación de la hipersensibilidad retardada: anergia. 4) Aumenta el número de auto-anticuerpos. 5) Disminuye la respuesta a las vacunas. 5) Aumenta el número de infecciones. 6) Aumenta el número de algunas neoplasias. 7) Aumenta la morbimortalidad.
De manera más amable se puede decir que durante la tercera edad, nuestro sistema inmunitario no funciona igual que antes. Es como un coche viejo que por el uso y el kilometraje presenta varias fallas y tira aceite. Sin embargo, de manera general se puede decir que durante la tercera edad se producen menos células que luchan contra las infecciones y la forma en la que lo hace nuestro organismo es más lenta. En teoría, la producción desproporcionada de enormes cantidades de citocinas o citoquinas, producen una inflamación enorme sobre todo de los pulmones en el caso del nuevo coronavirus. Dicha respuesta desproporcionada causada por un “engaño” a nuestro organismo, es lo que produce una severa inflamación (hiperinflamación), fiebres muy altas y falla de nuestros órganos esenciales —en primer lugar, en el pulmón—. No es que los adultos mayores tengan mayor frecuencia de COVID-19, pero sí que tiende a ser más grave y a veces mortal según algunas de las evidencias recopiladas hasta ahora.
El problema no sólo está asociado a una ineficiencia inmunitaria (inmunosensibilidad).
El organismo anciano suele tener otros factores que lo hacen vulnerable al SARS-CoV-2 y a las formas graves de COVID-19. Al mismo tiempo que envejece el sistema inmunitario, lo hace todo el organismo y muchos órganos no funcionan bien. La frecuencia de neumonía (no sólo por COVID-19) es mayor en los ancianos, en parte porque varios mecanismos que protegen al aparato respiratorio tienden a ser ineficientes. Por ejemplo, la deglución, que cuando no funciona bien propicia que la persona broncoaspire (que “se le vaya chueco el alimento o la saliva”) y ese contenido en los pulmones hace que se infecte fácilmente. La movilidad del tórax, incluyendo el diafragma, que es un mecanismo importante de la respiración (ventilación), también está limitada porque las articulaciones se vuelven más rígidas y los músculos más débiles para moverlas, y son los movimientos torácicos el mecanismo natural para que las secreciones normales de los pulmones y los bronquios no se estanquen, sino que se vayan moviendo y no se infecten.
Vivir más significa una exposición por mayor tiempo a condiciones que pueden propiciar enfermedades: contaminantes, medicamentos, tóxicos, microbios, y también a que se manifiesten predisposiciones genéticas (la frecuencia de diabetes aumenta con la edad). Los ancianos, entonces, suelen tener más enfermedades que los jóvenes y cada una influye en el riesgo de defenderse de los microorganismos agresores. Las enfermedades concomitantes con la edad mayor comprenden varias de las que se han relacionado con peor pronóstico para la infección por SARS-CoV-2: diabetes, obesidad, sobrepeso e hipertensión —aunque hay que señalar que estas comorbilidades no son exclusivas de la tercera edad—. Cuando la persona tiene una enfermedad pulmonar crónica, su aparato respiratorio pierde eficiencia en sus mecanismos locales de protección, así que los ancianos fumadores o exfumadores tienen mayor riesgo.
Comorbilidades de riesgo para COVID-19
La obesidad, aún sin diabetes (se asocian con frecuencia) interfiere con la mecánica ventilatorio, los pulmones no se mueven suficientemente y las secreciones tienden a estancarse e infectarse. En cuanto a la diabetes, desde hace mucho se sabe que predispone a infecciones, aunque no a cualquiera. En el caso de COVID-19 parece ser que no es tanto que los diabéticos tengan mayor frecuencia de la infección, sino que cuando los afecta la evolución y el destino es más grave[2]. En ello intervienen varias causas: la diabetes misma afecta la movilización de los leucocitos (quimiotaxis) y la fagocitosis, y por tanto el paciente diabético depura menos eficientemente los virus y otros microorganismos; el riesgo es mayor mientras más alta está la glucosa, de modo que tienen más peligro los diabéticos descontrolados; la misma infección propicia el descontrol y los diabéticos de larga duración tienen más daño cardiovascular, que es un factor bien reconocido de riesgo para COVID-19[3].
También la hipertensión se ha mencionado como de mayor riesgo en COVID-19.[4] No se sabe bien por qué es esto, pero se ha involucrado a la enzima ACE-2 (Angiotensin Converting Enzyme, en español Enzima Convertidora de Angiotensina), que tiene que ver con la razón para que muchas personas tengan la presión arterial alta. Y es que esta enzima, además, es un receptor del virus SARS-CoV-2, que se encuentra en muchas células del cuerpo y se une al virus para permitir que ingrese a la célula y se apropie de la maquinaria que fabrica proteínas. Muchos pacientes hipertensos reciben como tratamiento medicamentos que actúan sobre la ACE-2, y un tiempo se especuló que el riesgo del COVID-19 en estos pacientes tenía que ver más con la medicación que con la hipertensión, pero esto parece ya haberse descartado; incluso da la impresión de que estos medicamentos más bien ayudan a combatir la infección.
Algunas recomendaciones generales para las personas de la tercera edad son hacer ejercicio diariamente, dado que éste permite que aumente la inmunidad, mejora los niveles de azúcar en la sangre y reduce el riesgo de infección; estar bien hidratado, y tener una alimentación balanceada con los nutrimentos que requiere el organismo. Exagerar las medidas para el control de la diabetes y la hipertensión (medicamentos y dieta), además de por supuesto, usar cubrebocas de tres capas de poliester o licro, algodón y poliester, que son 93% y 87% eficientes, respectivamente —sin contar los N95 y los quirúrgicos—, usar mascarillas para los ojos, no tocarse la cara, mantenerse a dos metros de distancia de cualquier persona y lavarse las manos frecuentemente durante más de 20 segundos. Las personas de la tercera edad serán, después del personal de salud, los primeros que deberán vacunarse en cuanto se disponga de alguna vacuna.

Esta columna se prepara y edita semana con semana, en conjunto con investigadores morelenses convencidos del valor del conocimiento científico para el desarrollo social y económico de Morelos. Desde la Academia de Ciencias de Morelos externamos nuestra preocupación por el vacío que genera la extinción de la Secretaría de Innovación, Ciencia y Tecnología dentro del ecosistema de innovación estatal que se debilita sin la participación del Gobierno del Estado.
Referencias
1. Vega-Robledo GB: Inmunología básica y su correlación clínica. Ed. Méd. Panamericana. 2015.
2. Hussain A, Bhowmit B, Vale-Marcia NC: COVID-19 and diabetes: knowledge in progress. Diabetes Res Clin Pract 2020;162:108142.
3. Ceriello A, Standl E, Catrinoiu D y col.: Issues of cardiovascular risk management in people with diabetes in the COVID-19. Diabetes Care 2020;43:1427-1432.
4. Singh AK, Gupta R, Misra A: Comorbidities in COVID-19: outcomes in hypertensive cohort and controversies with renin-angiotensin system blockers. Diabetes Metabol Syndr 2020;14:283-287.
5. Sociedad Española de Inmunología, Los misterios del sistema inmunitario. Cómo protégé nuestro cuerpo, Sociedad Española de Inmunología, Fundación Dr. Antonio Esteve y European Federation of Inmunological Societies (traducción de la obra: Karada Wo Mamuru Meneki No Fushigi, Yodosha Co, Ltd, Sociedad Janonesa de Inmunología, ilustraciones de Tomoko Ishikawa), España, 2014.
6. A. J. Sinclair y A. H. Abdelhafiz, “Age, frailty and diabetes —triple jeopardy for vulnerability to COVID-19”, EClinicalMedicine. 2020 May; 22: 100343. En la web:
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7177130/
7. Lei Fang, George Karakiulakis y Michael Roth, “Are patients with hypertension and diabetes mellitus at increased risk for COVID-19 infection?”, The Lancet, Respiratory Medicine, March 11, 2020. En la web:
https://www.thelancet.com/journals/lanres/article/PIIS2213-2600(20)30116-8/fulltext
10. Puja Mehta, D. F. McAuley, M. Brown, E. Sanche, et al., “COVID-19: consider cytokine storm syndromes and inmunosuppresion”, The Lancet, Volume 395, ISSUE 10229, P1033-1034, March 28, 2020. En la web:
https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(20)30628-0/fulltext
Ligas de interés
8. Sara Harrison, “Why Has Covid-19 Hit Seniors So Hard?”, Science, Wired, 5 de mayo, 2020. En la web:
https://www.wired.com/story/why-has-covid-19-hit-seniors-so-hard/
9. Umair Irfan y Julia Belluz, “Why Covid-19 is so dangerous for older adults”, Vox, 13 de marzo, 2020. En la web:
https://www.vox.com/2020/3/12/21173783/coronavirus-death-age-covid-19-elderly-seniors
11. Ana Sandouiu, “The impact of the COVID-19 pandemic on older adults”, MedicalNewsToday, 19 de mayo, 2020. En la web:
https://www.medicalnewstoday.com/articles/the-impact-of-the-covid-19-pandemic-on-older-adults
12. Judith Graham, “Seniors With COVID-19 Show Unusual Symptoms, Doctors Say”, Kaiser Health News, 24 de abril, 2010. En la web:
https://khn.org/news/seniors-with-covid-19-show-unusual-symptoms-doctors-say/











 Desarrollado por Linabat
Desarrollado por Linabat