¡Diablos! Mpox, una nueva pandemia en la puerta
Miguel Ángel Cevallos
Miguel Ángel Cevallos (mejor conocido como MAC) estudió Biología Experimental en la UAM-Iztapalapa y posteriormente el Doctorado en Investigación Biomédica Básica en la UNAM. Actualmente es investigador Titular en el Centro de Ciencias Genómicas de la UNAM.
Esta publicación fue revisada por el comité editorial de la Academia de Ciencias de Morelos.
Si naciste después de 1980 y tú y yo nos contagiamos de la llamada viruela de los monos (Mpox), lo más probable es que a mí me vaya mejor que a ti y la razón es simple: yo recibí la vacuna contra la viruela humana y tú no. El virus de la viruela humana guarda muchas similitudes con el virus causante del Mpox (ambos pertenecen al género Orthopoxvirus) y es por ello por lo que la vacuna contra la viruela todavía podría darme cierto grado de protección. También se nos olvida que la viruela, quizá, fue la epidemia más letal que ha sufrido la humanidad y que por milenios cobró la vida de millones de personas. Gracias a las campañas de vacunación que se realizaron alrededor del mundo, la última víctima de este flagelo ocurrió en 1977 y en 1980 fue el último año en que se aplicó la vacuna.
El dilema que hoy nos preocupa es que el Mpox como una enfermedad humana se está extendiendo por todo el mundo, aunque de manera lenta todavía. Sin embargo, como enfermedad emergente para la cual aún no tenemos inmunidad, potencialmente podría convertirse en una emergencia de salud pública seria, por lo que indudablemente habría que tomar cartas en el asunto. Te platico como surgió el problema: la primera vez que nos percatamos de la existencia del virus MPXV (Figuras 1 y 2), nombre oficial del virus causante de Mpox, fue en 1958 cuando una colonia de macacos que se mantenía en Copenhague, Dinamarca, con fines de investigación, enfermó a causa de hasta ese entonces un nuevo virus. Es por ello por lo que a la enfermedad que indujo ese virus se le bautizó con el nombre de viruela de los monos, viruela símica (si te quieres ver más fino) o monkeypox, en inglés. Sin embargo, el nombre que se está pidiendo que se use ahora es Mpox, para evitar la idea equivocada de que los monos son los responsables de infectar a los humanos. En realidad, los monos son tan víctimas de la enfermedad como somos los humanos.
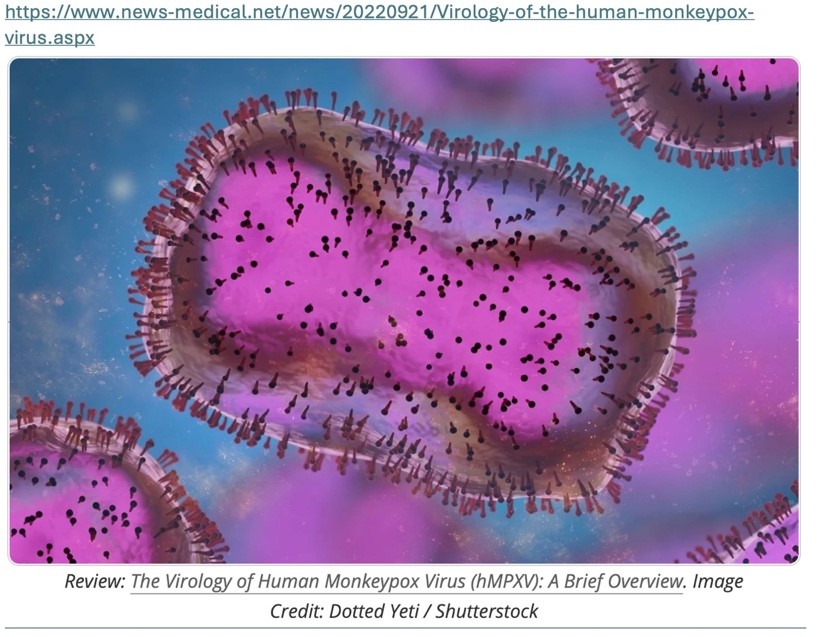 Figura 1. Infección de células por el virus MPXV.
Figura 1. Infección de células por el virus MPXV.
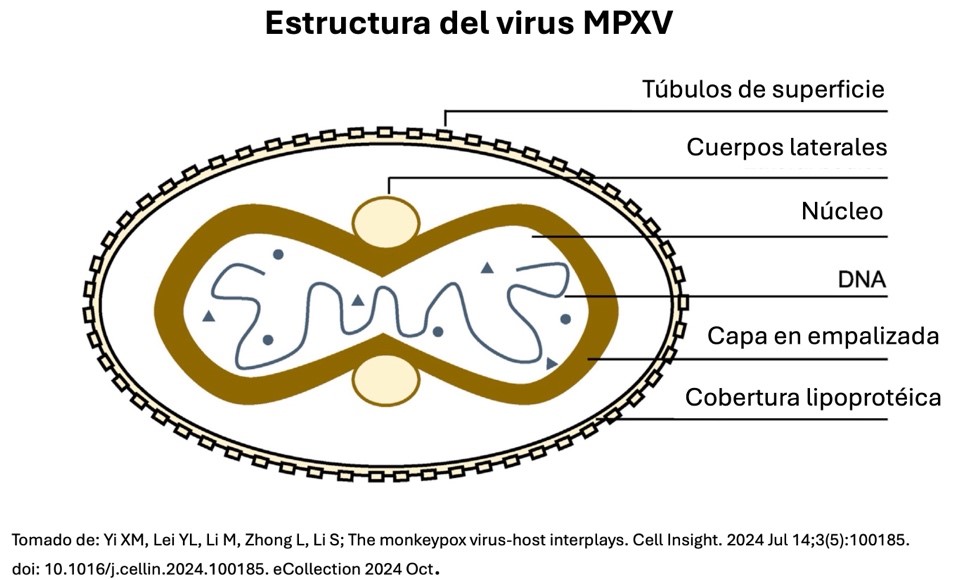 Figura 2. Estructura del virus MPXV. Imagen modificada a partir de material publicado.
Figura 2. Estructura del virus MPXV. Imagen modificada a partir de material publicado.
Primer caso de Mpox en humanos
El primer caso diagnosticado de Mpox en humanos ocurrió en la República Democrática del Congo, en 1970. Desde ese entonces y hasta el 2018 ocurrieron poco más de 70 brotes epidémicos, que sólo afectaron al continente africano. La mayor parte de ellos se iniciaron cuando una persona se contagiaba por entrar en contacto con un animal portador del virus. En esos primeros brotes, los contagios persona a persona eran poco eficientes y es por esta razón que los brotes se extinguían más o menos rápidamente.
El primer brote reportado de la Mpox fuera de África ocurrió en seis estados de los Estados Unidos, en el 2003. La causa de ese brote pudiera haber sido perfectamente prevenible, ya que el virus llegó a ese país con un embarque de unos 800 pequeños roedores de los géneros Funisciurus sp. (lirón pigmeo africano), Cricetomys sp. (rata de mejillas gigantes, sí una rata cachetona) y Graphiurus sp. (ardilla rayada africana), también hospederos de Mpox, provenientes de Ghana y que se vendieron como mascotas exóticas. Algunos de esos animalillos se hospedaron junto con perritos de las praderas, que posteriormente se vendieron como animales de compañía y contagiaron a sus ingenuos compradores. Ese brote involucró cerca de 40 personas y algunas de ellas se enfermaron seriamente.
Por décadas no volvimos a tener noticias sobre el virus fuera de África, Sin embargo, en el 2022 una nueva variante no sólo puso en jaque al continente africano, sino al mundo entero. El año pasado parecía que la pandemia se había mitigado, pero a inicios de este año retornó con fuerza. Desde el 2022 a la fecha el Mpox ha llegado a 121 países, incluyendo a México, contagiando a más de 103,000 personas, de las cuales han fallecido 223. Esta situación es tan preocupante que el 14 de agosto de 2024, la Organización Mundial de la Salud (OMS) declaró a la pandemia de Mpox como una “emergencia de salud pública de importancia internacional” (Figuras 3 y 4).
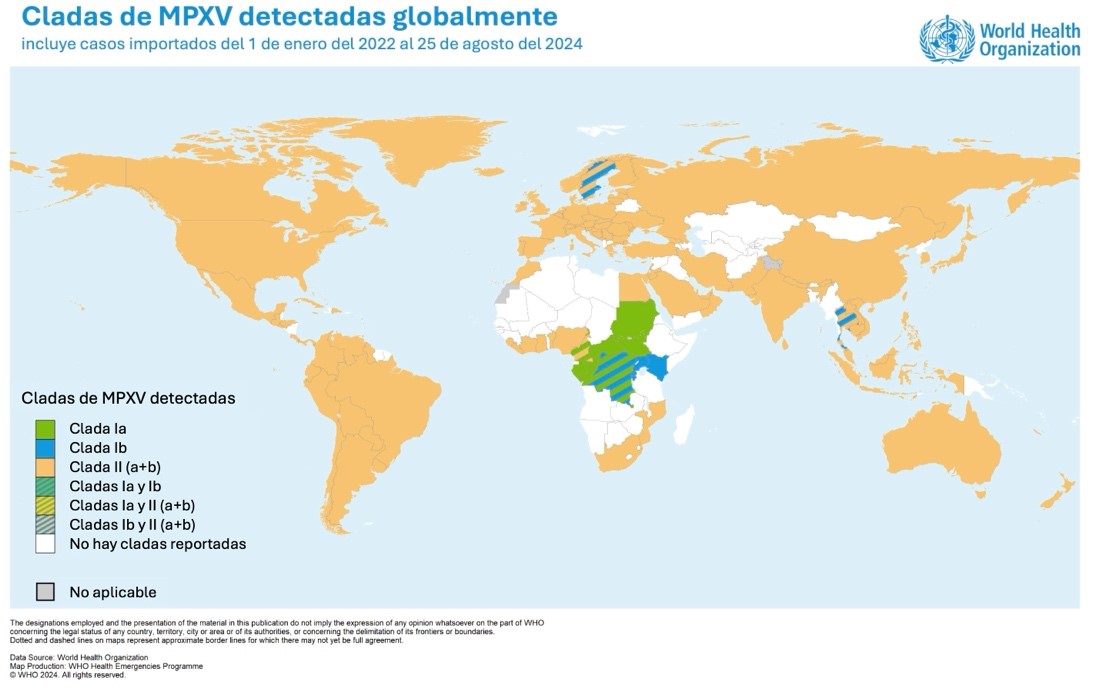 Figura 3. Distribución de las cladas de MPXV a nivel mundial.
Figura 3. Distribución de las cladas de MPXV a nivel mundial.
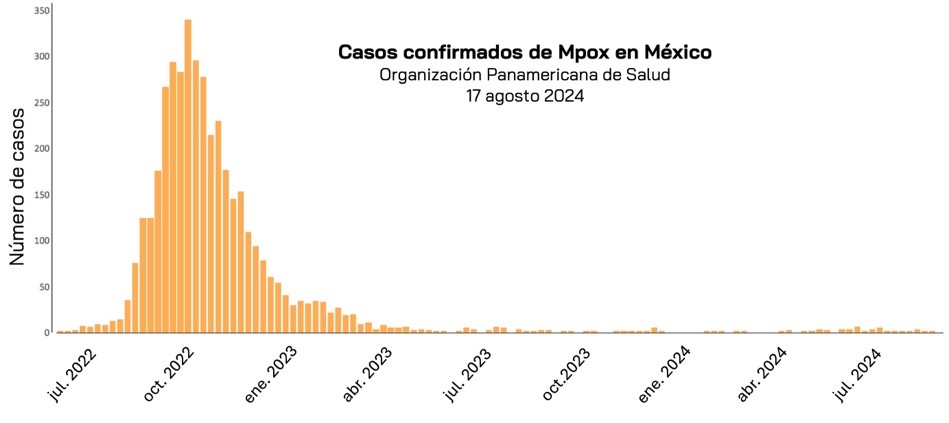 Figura 4. Casos confirmados de Mpox en México. Imagen tomada de https://shiny.paho-phe.org/mpox/
Figura 4. Casos confirmados de Mpox en México. Imagen tomada de https://shiny.paho-phe.org/mpox/
Variantes de MPXV
El problema, en el fondo, es bastante complejo ya que no estamos hablando de un sólo virus, sino de cuatro, que se parecen entre sí, pero cada uno posee distintas características lo que puede complicar su diagnóstico preciso, el diseño de vacunas y, para hacer las cosas más difíciles, cada virus pudiera variar en su respuesta ante los antivirales.
En este momento están circulando, en el centro del continente africano, cuatro variantes de MPXV, a las que se conoce como cladas Ia, Ib, IIa y IIb (Fig. 3). Lo más probable es que estas variantes de MPXV hayan estado circulando inadvertidamente desde hace muchísimo tiempo, utilizando como huéspedes a diversos roedores de la región y de tanto en tanto, a los humanos. Sin embargo, en los últimos pocos años, dos de estas variantes, las cladas Ib y IIb, han adquirido características que hacen que ahora puedan trasmitirse entre los humanos con mucha más agilidad y se han convertido en virus pandémicos. Afortunadamente, las cladas Ia y IIa todavía no adquieren estas propiedades, por lo que los brotes que producen siguen siendo acotados.
La clada Ia, involucrada en el primer caso humano de Mpox en 1970, ha sido responsable de muchos de los brotes epidémicos en las regiones central y oeste en la República Democrática del Congo. Las víctimas de esta variante suelen ser niños menores de 1 año, muchos de los cuales suelen enfermar gravemente. Los miembros de esta clada son los más mortíferos ya que pueden llegar a matar hasta el 10% de sus víctimas. Se cree que la mayor parte de estos brotes son de origen zoonótico, es decir que la primera víctima de un determinado brote adquirió el virus de un animal. Afortunadamente, estos virus son muy virulentos, pero poco contagiosos.
El año pasado, de alguna manera sorpresiva, se detectó un incremento notable de casos de Mpox, especialmente en adolescentes y adultos en la región oriental de la República Democrática del Congo y, al parecer, los contagios ocurrían entre personas, mayormente a través de contactos sexuales, aunque no únicamente. El virus que se extiende en esta región es lo suficientemente diferente genéticamente a la clada que describí más arriba que los epidemiólogos la llamaron clada Ib. En los inicios del 2024, una nueva mutación, permitió que esta variante mejorara aún más su capacidad de propagarse de manera directa entre las personas y el número de nuevos casos empezó a aumentar rápidamente. Este virus es tan contagioso que ya se ha propagado no solo a un montón de países africanos sino también en el resto del mundo. Efectivamente, los miembros de esta clada son los que nos están dando problemas este 2024 y es por ésta por lo que la OMS hizo su declaración de emergencia hace pocos días.
Desafortunadamente, la clada Ib no es la única que está circulando. Hay otra variante, que ahora conocemos como clada IIb, que es la responsable de brotes de Mpox ocurridos en Nigeria desde 2014 y puso en jaque a los sistemas de salud pública del planeta en 2022. Al igual que los de la clada Ia, los primeros brotes causados por la clada IIb tuvieron un origen zoonótico, pero los virus, como ya mencioné, adquirieron alguna mutación que le permitió mantener fácilmente cadenas de contagio humano-humano; habilidad que les permitió esparcirse básicamente por todo el orbe hace un par de años. Por suerte, el índice de mortalidad de la clada IIb es mucho menor ya que los casos fatales no llegan al 0.2% (Figura 5). La forma de contagio más común de esta variante, al perecer, también son los contactos sexuales especialmente en hombres que tienen sexo con otros hombres. Sin embargo, hay que aclarar que Mpox no es una enfermedad de transmisión sexual. Cualquier contacto estrecho sin protección con un individuo enfermo podría llevar a transmitir la enfermedad. Se han reportado casos de transmisión en madres embarazadas a sus hijos.
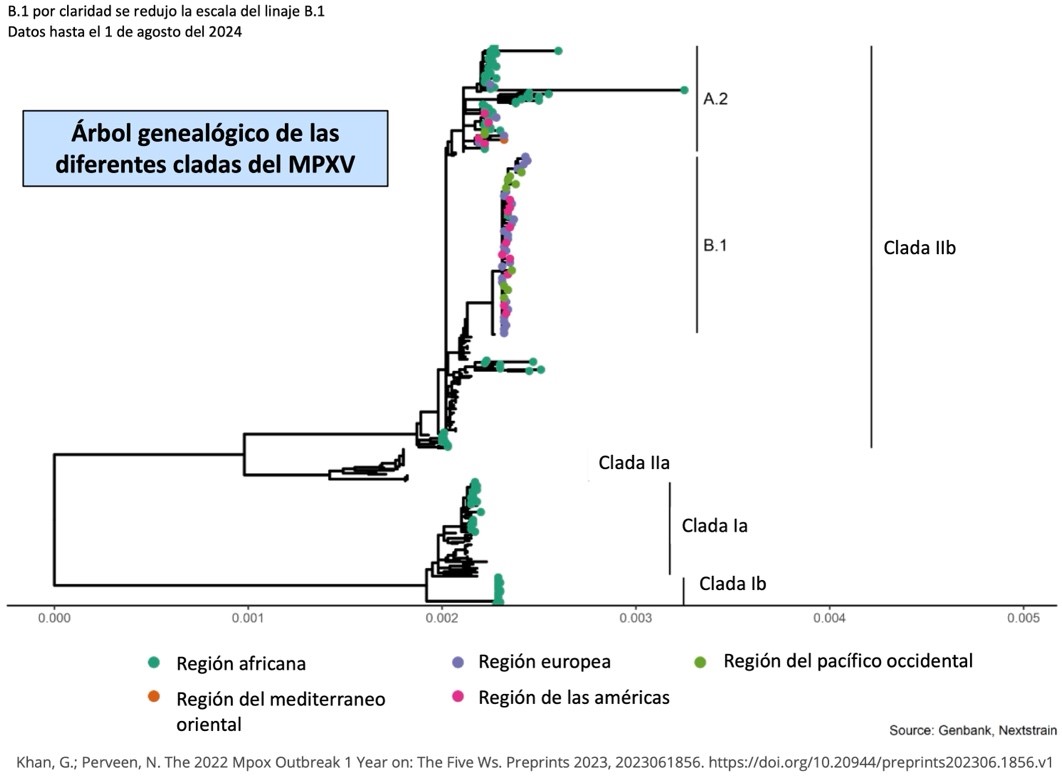 Figura 5. Las diferentes cladas de MPXV.
Figura 5. Las diferentes cladas de MPXV.
Qué tienes que hacer para evitar contagiarte de Mpox
El Mpox ha causado gran preocupación, pero si quieres evitar contagiarte, aquí te digo cómo. Aunque el número de casos está aumentando, es todavía pequeño su número, por lo que es aún difícil que te encuentres con alguien que ya esté afectado por la enfermedad. De ser el caso, a esta persona la podrás reconocer fácilmente, ya que tendrá pústulas por todos lados, especialmente en las palmas de las manos y en las plantas de los pies. Muchas veces también tendrán estas pústulas alrededor de su boca, sus genitales y el ano. Este individuo, seguramente tendrá mucha fiebre, dolor de garganta, dolor de cabeza, dolores musculares, dolor de espalda, una total falta de energía y para acabar, los ganglios linfáticos inflamados. Para evitar el contagio, deberás de seguir normas de higiene básicas, como el uso de cubrebocas y guantes y lavado frecuente de las manos. Ejerce ese cuidado en contacto con el enfermo, al manipular sus objetos personales y evita tocar las pústulas. Evita también los contactos sexuales con la persona afectada. Si a pesar de estas precauciones tuvieras la mala fortuna de contagiarte, los primeros síntomas de la enfermedad aparecerán tan pronto como al día siguiente, pero podrían tardar hasta 21 días después del contacto. Uno de los síntomas que te asegurarán que te has enfermado, son la aparición de máculas (manchitas), que pronto se convertirán en pápulas (ronchas, para los cuates). Posteriormente, las pápulas generarán unas ampollitas en su cúspide llenas de un líquido amarillento, cargadísimo de virus. El nombre técnico de estas lesiones es el de pústulas. Por cierto, los diagnósticos moleculares se hacen precisamente utilizando ese líquido amarillento. En esta etapa serás un individuo extremadamente peligroso por que en este punto puedes contagiar a los que te rodean más fácilmente. Estas lesiones, terminarán por secarse, formando una costra que terminará por caerse.En este punto podrás retornar a tu vida cotidiana, con el recuerdo de una experiencia desagradable y ciertamente inolvidable (Figura 6).
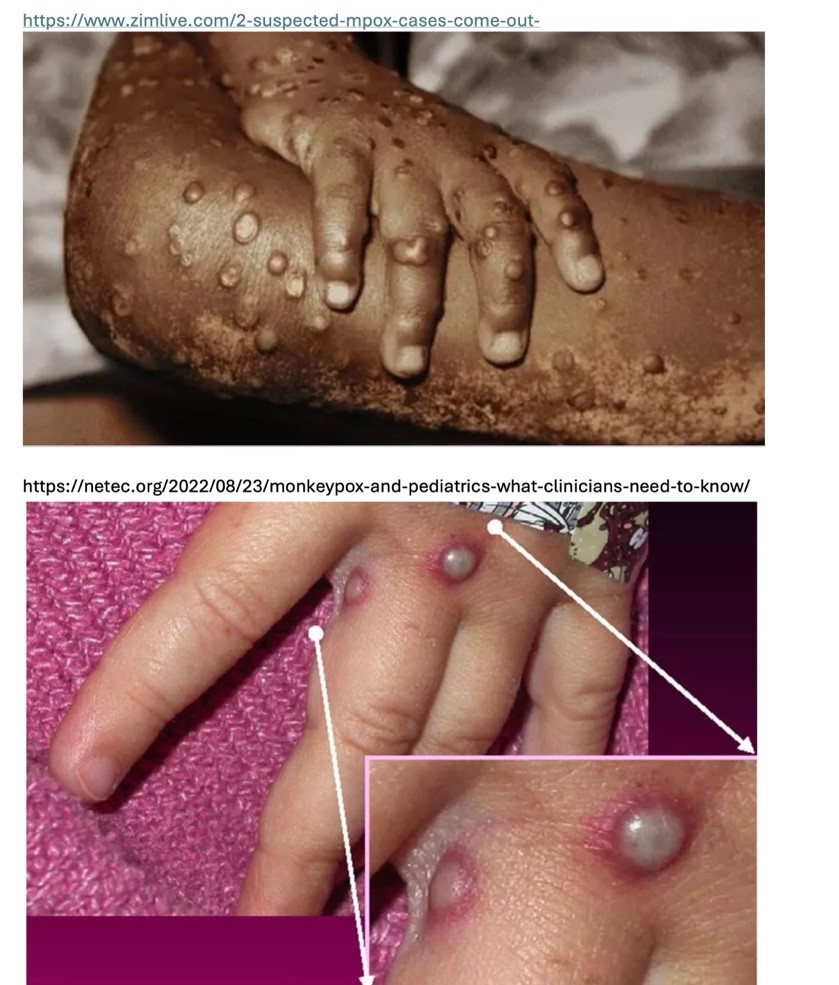 Figura 6. Pústulas típicas del Mpox.
Figura 6. Pústulas típicas del Mpox.
Lo más probable es que no mueras (no te preocupes demasiado), pero eso sí, te lo juro, te lo vas a pasar muy mal, por varias semanas o incluso un mes y requerirás de atención médica. Evita rascarte las pústulas, practica el lavado frecuente de las manos y toma los medicamentos que te sean prescritos por el personal médico, especialmente los analgésicos y antipiréticos (medicamentos para bajar la fiebre). Recuerda que no estás solo y que las personas que corren más riesgo de contagio son los niños chicos, las mujeres embarazadas y las personas que tienen comprometido su sistema inmune como aquellas que son positivas al VIH, están recibiendo un tratamiento oncológico o que están bajo un tratamiento con inmunosupresores, como por ejemplo las personas que han recibido el trasplante de algún órgano. Así es que vive tu experiencia en aislamiento y usando cubrebocas. La responsabilidad individual es de gran ayuda para romper la cadena de contagio.
Vacunas contra el Mpox
Como mencioné al principio de mi narración, el virus MPXV guarda muchos parecidos con otros virus harto conocidos por nosotros, como lo son el virus de la viruela humana, el virus vaccinia, que por cierto se usó como vacuna contra la viruela humana, y el virus de la viruela de las vacas. Así es que tenemos una idea clara de qué vacunas y qué antivirales podrían servir para combatir los embates del MPXV. De hecho, sabemos que la vacuna contra la viruela humana confiere una inmunidad más que razonable para defendernos del MPXV. La FDA (The U.S. Food and Drug Administration) ya aprobó dos vacunas para controlar la epidemia de Mpox. Una de ellas es la llamada JYNNEOS, aprobada en septiembre del 2019, se basa en una variante del virus de la viruela humana incapaz de replicar y se recomienda para individuos mayores de 18 años. El esquema de vacuna consiste en dos aplicaciones separadas entre sí por cuatro semanas y confiere inmunidad por mucho tiempo, pero se recomienda un refuerzo a los 8 o 10 años para aquellas personas que vivan en regiones donde el virus es endémico. La otra vacuna aprobada es la ACAM2000, que es un virus atenuado de vaccinia muy útil para combatir la viruela humana pero es muy efectiva también para defenderse del MPXV. Esta vacuna se recomienda para personas mayores de 18 años.
En este momento se están explorando varias vacunas basadas en nanopartículas de lípidos, que contienen RNAs mensajeros que codifican una o varias de las proteínas de la superficie del MPXV que, al menos en ensayos de laboratorio, funcionan muy bien. Los responsables del diseño de una de ellas son investigadores de la compañía Moderna, del Instituto Nacional de Salud Pública (Estados Unidos) y del Instituto de Investigaciones Médicas del Ejército de los Estados Unidos. Otra vacuna similar, llamada BNT166, la diseñaron un grupo multidisciplinario de investigadores alemanes y americanos. Los chinos están haciendo sus propios esfuerzos, con un enfoque ligeramente distinto pero muy ingenioso: la propuesta de estos investigadores consiste en utilizar nanopartículas lipídicas cargadas, en vez de con RNAs mensajeros lineales, con RNAs circulares que codifican proteínas de la superficie viral. Los RNA circulares o RNAcirc (como se les llama técnicamente), son muchísimo más estables que sus contrapartes lineales, ya que son insensibles a las enzimas que suelen degradar a los RNAs lineales dentro de las células (exonucleasas). Este diseño, al menos a nivel de laboratorio, parece ser también muy efectivo. La gran ventaja de las vacunas con base a RNAs lineales o circulares es que son más fáciles, más baratas y seguras para producirlas que sus contrapartes basadas en virus vivos atenuados.
Antivirales contra Mpox
El propósito de las vacunas es evitar que te enfermes o, si te llegas a contagiar, que no acabes en el hospital. Los fármacos antivirales tienen como cometido reducir el transcurso de la enfermedad y, con ello, no solo es que te la pases menos días mal, sino reducir tu tiempo como “agente infeccioso”. En este momento se está explorando si los antivirales desarrollados para combatir la viruela humana también pueden servir para tratar al Mpox. Entre ellos se encuentra el Tecovirimat, un antiviral que sirve para combatir a todos los Orthopoxvirus. Este compuesto, ya aprobado por la FDA, bloquea las fases finales de la maduración del virus de manera muy eficiente y se recomienda para las personas enfermas ya hospitalizadas. Sin embargo, hay que tener cuidado ya que se ha observado que, si se trata por mucho tiempo. con este antiviral a personas inmunocomprometidas, puede dar origen a variantes resistentes a esta substancia y obvio, no queremos eso. Asimismo, existe otro compuesto, el Brincidofovir, igualmente aprobado por la FDA para el tratamiento de la viruela humana, que pudiera servir para afrontar el Mpox. Este antiviral inhibe a la DNA polimerasa viral, reduciendo la multiplicación de MPXV. Por último, para personas que por su estado de salud no pueden consumir estos antivirales, la alternativa para ellos es el uso de inmunoglobulinas contra el virus vaccinia que, como ya mencioné, es parecido al MPXV.
A manera de conclusión
La dificultad en implementar una vacuna no reside en que se diseñe adecuadamente o que se pruebe con ensayos clínicos complejos, para probar que es eficiente para prevenir la enfermedad y con pocos efectos secundarios. El problema serio consiste no sólo en que hay que fabricarlas rápidamente y en grandes cantidades para para contender con los brotes epidémicos, sino también hay que organizar campañas de vacunación donde existen los focos de infección más importantes y en el caso del Mpox es África central. Esta región está afligida además por la pobreza, la desnutrición y tiene una alta densidad de población. Una de las consecuencias de la lacerante desigualdad que aflige al mundo es que esta región es actualmente incapaz de diseñar vacunas y menos aún organizar campañas masivas de vacunación. Superar estas dificultades requiere de mucha inversión económica y establecer una logística tal que las vacunas lleguen lo antes posible. Tengo que decir que, en cuanto la OMS dio la voz de alarma, algunos países como Alemania, España, Estados Unidos, Francia, y Japón prometieron donar cientos de miles de vacunas para ayudar a mitigar el problema, pero quizá esto no sea suficiente. Es por esta razón que se está exhortando a otros países de la Unión Europea a que hagan su contribución. Y no es lo único que hay que hacer: también debemos contar con los suficientes fármacos antivirales para reducir la etapa en que los enfermos son contagiosos y reducir la tasa de mortalidad de los infectados. La lucha apenas comienza y debemos estar atentos a su desarrollo.
Bibliografía adicional
1_Mpox (viruela símica) https://www.paho.org/es/mpoxenfermedad
2_Mpox https://medlineplus.gov/spanish/mpox.html
3_Aspectos básicos de la vacunación contra la viruela símica (mpox en inglés) https://www.cdc.gov/poxvirus/mpox/es/vaccines/index.html
Esta columna se prepara y edita semana con semana, en conjunto con investigadores morelenses convencidos del valor del conocimiento científico para el desarrollo social y económico de Morelos. Desde la Academia de Ciencias de Morelos externamos nuestra preocupación por el vacío que genera la extinción de la Secretaría de Innovación, Ciencia y Tecnología dentro del ecosistema de innovación estatal que se debilita sin la participación del Gobierno del Estado.
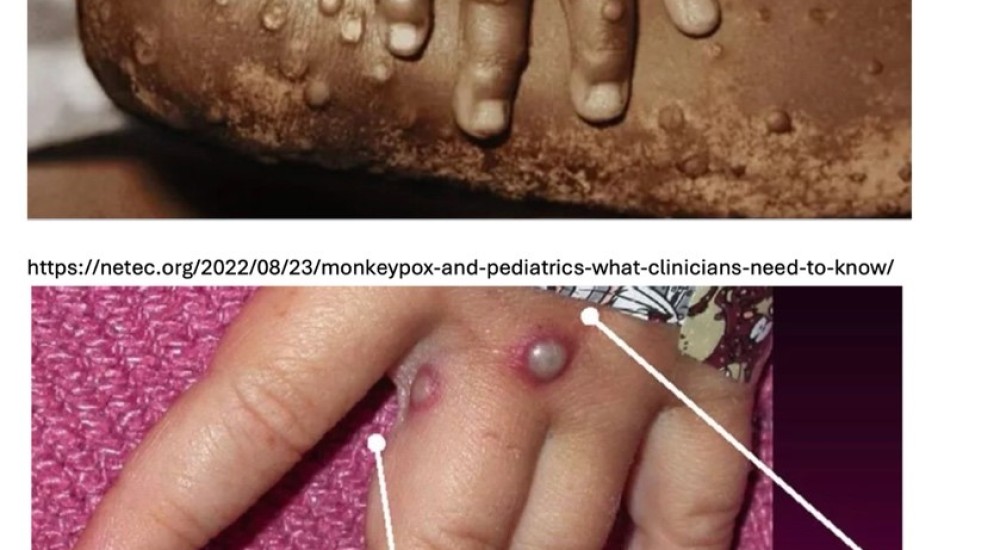






 Figura 1. Infección de células por el virus MPXV.
Figura 1. Infección de células por el virus MPXV. Figura 2. Estructura del virus MPXV. Imagen modificada a partir de material publicado.
Figura 2. Estructura del virus MPXV. Imagen modificada a partir de material publicado. Figura 3. Distribución de las cladas de MPXV a nivel mundial.
Figura 3. Distribución de las cladas de MPXV a nivel mundial. Figura 4. Casos confirmados de Mpox en México. Imagen tomada de https://shiny.paho-phe.org/mpox/
Figura 4. Casos confirmados de Mpox en México. Imagen tomada de https://shiny.paho-phe.org/mpox/ Figura 5. Las diferentes cladas de MPXV.
Figura 5. Las diferentes cladas de MPXV. Figura 6. Pústulas típicas del Mpox.
Figura 6. Pústulas típicas del Mpox. Desarrollado por Linabat
Desarrollado por Linabat